Antibiotik – Pada saat ini kita sudah harus menggunakan antibiotik dengan bijak (tepat). Masyarakat pada umumnya mengira saat seseorang sakit maka selalu dibutuhkan suatu obat yang namanya antibiotik, ternyata hal tersebut tidak selamanya benar.
Pembahasan berikut ini mencoba membahas beberapa hal penting yang perlu kita ketahui tentang antibiotik.
DAFTAR ISI:
Mekanisme Kerja Antibiotik
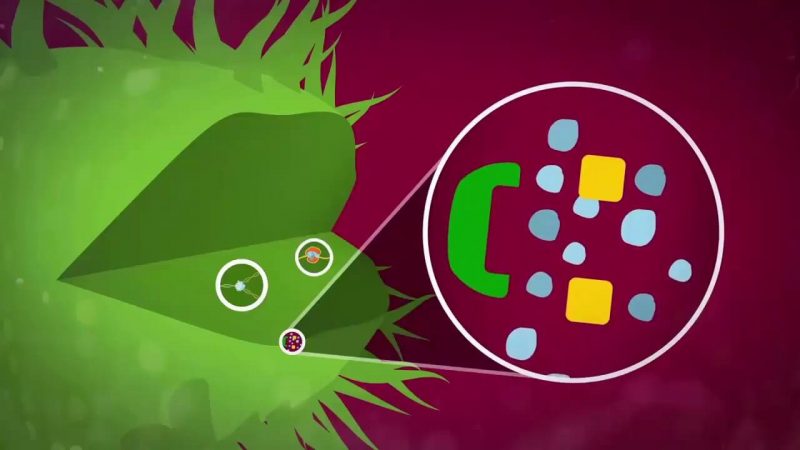
Secara struktural, bakteri tersusun atas membran sel yang dikelilingi oleh dinding sel, dan lapisan luar tambahan pada beberapa bakteri, di dalam membran terdapat sitoplasma yang mengandung ribosom, inti, granul dan atau vesikel, bahkan kadang-kadang terdapat struktur eksternal seperti kapsul, flagella, atau villi (tergantung spesiesnya). Pada bakteri gram negatif, ruang antara membran dan dinding sel disebut ruang periplasma.
Sebagian besar bakteri gram positif tidak punya ruang periplasma, hanya periplasma, yang merupakan tempat terjadinya pencernaan metabolisme dan perlekatan peptidoglikan.
Peptidoglikan merupakan komponen terpenting dari dinding sel, berupa polimer yang tersusun atas NAM (N-Asetyl Muramic Acid) berseling dengan NAG (N-Asetyl Glukosamine) yang berikatan silang dengan 4 rantai asam amino.
Peptidoglikan nantinya akan membentuk dinding sel, yang berfungsi mempertahankan bentuk bakteri, dan mencegah sel pecah karena aliran cairan akibat osmosis.
Sintesis peptidoglikan terbagi atas beberapa langkah. Langkah pertama yaitu penambahan 5 (lima) buah asam amino pada NAM (N-Aselyl Muramic Acid), lalu NAG (N-Asetyl GIukosamine) ditambahkan, sehingga terbentuklah prekursor peptidoglikan.
Prekursor ini lalu dipindahkan keluar membran sel dan diterima aseptor dinding sel di periplasma, kemudian akan terjadilah ikatan silang antar prekursor yang dibantu oleh dua buah enzim utama, yaitu Transpeptidase dan D-alanylcarboxypeptidase (biasa dikenal dengan enzim Penicillin Binding Protein, karena bisa berikatan dengan antibiotik golongan Penisilin dan Sefalosporin), dan akhirnya beberapa lapisan peptidoglikan akan terbentuk dan menjadi dinding sel.
Bakteri gram positif memiliki lapisan lebih banyak dibanding bakteri gram negatif, sehingga dinding selnya lebih tebal. Semua antibiotik golongan beta laktam (Penisilin dan Sefalosporin) yang memiliki cincin beta laktam memiliki kemampuan untuk berikatan dengan enzim Penicillin Binding Protein dan membuatnya menjadi tidak aktif, sehingga peptidoglikan tidak akan terbentuk dan sintesis dinding sel akan terhambat, dan dinding sel bakteri pun akan rusak.
Bakteri gram positif memiliki tekanan osmotik internal yang tinggi, sehingga tanpa dinding sel yang kuat, maka sel bakteri akan pecah pada lingkungan dengan tekanan osmotik yang lebih rendah, dan ikatan kompleks antara antibiotik dan enzim tersebut akan memicu pelepasan autolysin yang akan mencerna dinding sel, sehingga dapat disimpulkan bahwa antibiotik beta laktam bersifat bakterisidal.
Suatu bakteri bisa menjadi resisten lewat mutasi genetik atau menerima gen resisten dari bakteri lain, biasanya terjadi dari salah satu dari mekanisme biokimia berikut ini:
Mekanisme Resistensi Antibiotik

1. Mutasi
Adalah perubahan pada DNA yang dapat merubah produk gen yang menjadi target antibiotik/antimikroba.
Saat bakteri peka berhadapan dengan konsentrasi terapetik antibiotik (misal golongan fluoroquinolon), maka antibiotik akan berikatan dengan enzim tertentu (dalam hal ini adalah DNA gyrase), DNA gyrase merupakan enzim penting untuk replikasi DNA bakteri, sehingga fluoroquinolon akan menghambat replikasi DNA bakteri, dan bakteri pun akan mati.
Tetapi bila terjadi mutasi spontan pada gen yang mengkode pembentukan enzim ini, maka fluoroquinolon tidak bisa mengikat enzim ini dengan efektif lagi, sehingga bakteri bisa terus mereplikasi DNA-nya.
2. Destruksi/inaktivasi
Banyak bakteri memproduksi enzim yang dapat merusak/ menginaktivasi antibiotik, sehingga bakteri tersebut menjadi resisten/kebal terhadap antibiotik tersebut.
Pada awalnya antibiotik dipecah/dimodifikasi oleh aktivitas enzim sebelum mencapai targetnya dan merusak sel bakteri.
3. Efflux (pengeluaran)
Bakteri tertentu dapat menjadi resisten terhadap antibiotik lewat mekanisme efflux. Pompa efflux adalah kanal/saluran yang secara aktif mengeluarkan antibiotik dan bahan lain keluar sel.
Antibiotik mula-mula masuk ke sel bakteri lewat kanal yang disebut porin, lalu dipompa keluar oleh pompa efflux. Dengan mekanisme ini, pompa efflux mencegah antibiotik terakumulasi dalam sel untuk mencapai konsentrasi terapetik.
C. Resistensi Antibiotik Golongan β-Laktam
Resistensi terhadap antibiotik beta laktam bisa terjadi lewat beberapa cara, salah satunya terjadi lewat proses Transformasi, dimana gen kromosom ditransfer antar bakteri.
Saat bakteri yang punya gen resisten mati, maka DNA nya akan tersebar ke lingkungan sekitar, bila ada bakteri lain yang mirip, dia bisa mengambil DNA yang mengandung gen resisten ini. Gen ini bisa masuk ke kromosom bakteri tadi (proses Homologous Transformation), lama-lama bila gen resisten yang masuk cukup banyak, maka DNA-nya bisa berubah, dan bisa memproduksi Penicillin Binding Protein yang berbeda.
Enzim Penicillin Binding Protein “baru” ini masih bisa menyambung silangkan prekursor peptidoglikan (yang nantinya akan membentuk peptidoglikan, dan akhirnya dinding sel), tetapi sulit berikatan dengan antibiotik beta laktam, sehingga bakteri menjadi resisten/kebal.
Mekanisme yang lain dalam proses resistensi antibiotik beta laktam adalah dengan cara bakteri memproduksi suatu enzim yang mampu menginaktivasi antibiotik sebelum sempat bekerja. Gen untuk memproduksi enzim ini kadang terdapat pada inti atau pada plasmid (materi genetik sirkuler diluar kromosom yang mampu bereplikasi).
Bakteri bisa saling bertukar plasmid lewat suatu proses yang disebut Konjugasi, dimana dua bakteri yang berdekatan akan membentuk suatu kanal yang berfungsi untuk memindahkan plasmid (yang berisi gen resisten) ke bakteri lainnya.
Bila plasmid ini ditranskripsikan dan ditranslasikan maka bakteri ini akan menghasilkan enzim yang mampu menonaktifkan antibiotik, yang disebut enzim Beta Iaktamase.
Pada bakteri gram positif produksi enzim ini bersifat “inducible”, yaitu diproduksi bila hanya ada antibiotik, pada gram negatif produksi enzim ini bersifat “constant”, walau tidak ada antibiotik tetap akan diproduksi.
Bakteri gram positif melepaskan enzim beta laktamase ke ekstrasel sehingga dapat menonaktifkan antibiotik (merusak cincin beta laktam) sebelum masuk ke sel bakteri, sedangkan bakteri gram negatif mempertahankan enzim beta laktamase nya di periplasma sehingga lebih efisien dibanding gram positif.
Dengan dirusaknya cincin beta laktam, maka antibiotik tidak mampu berikatan dengan enzim Penicillin Binding Protein, sehingga peptidoglikan akan tetap terbentuk sebagai komponen terpenting dalam dinding sel bakteri, dengan kata lain bakteri tersebut resisten/kebal terhadap antibiotik tersebut.
Pedoman Pemakaian Antibiotik

1. Antibiotik bukan untuk segala macam penyakit
Perlu untuk kita ketahui bahwa antibiotik bekerja dengan cara membunuh bakteri, sehingga tidak tepat jika digunakan untuk menyembuhkan flu (yang disebabkan oleh virus).
Jadi sebenarnya antibiotik digunakan saat seseorang terkena infeksi yang disebabkan oleh bakteri.
2. Gunakan antibiotik sesuai aturan
Hal ini penting karena berhubungan dengan dosis dan ketersediaan antibiotik di dalam tubuh, karena antibiotik tergolong dalam obat keras, sehingga kadarnya harus selalu dijaga agar berada dalam kisaran terapi, yaitu kadar obat yang mampu memberikan efek “membunuh/menghambat pertumbuhan” bakteri.
3. Jangan berhenti minum antibiotik hanya karena Anda merasa sudah lebih baik
Inilah yang sering dilakukan oleh masyarakat secara umum, menghentikan penggunaan obat antibiotik jika kondisinya dirasakan sudah lebih baik. Padahal jangka waktu penggunaan antibiotik biasanya selama 3-7 hari, tergantung macam infeksi dan keparahannya.
Jika antibiotik tidak digunakan sampai habis sesuai dengan aturannya, maka bisa jadi bakteri-bakteri yang terbunuh baru bakteri-bakteri yang lemah, sedangkan yang kuat masih hidup. Bakteri-bakteri yang kuat akhirnya tetap tinggal dan menjadi kebal/resisten terhadap antibiotik.
Jika suatu saat penyakit tersebut kambuh kembali, maka mungkin bisa membutuhkan antibiotik lain yang lebih kuat dan biasanya harganya juga lebih mahal. Hal ini berbeda dengan penggunaan obat-obat yang menghilangkan gejala seperti parasetamol (analgetikantipiretik), jika panas sudah turun atau nyeri sudah hilang maka obat tersebut tidak perlu diminum lagi.
4. Jangan dibagi dengan orang lain, jangan disimpan, dan jangan memaksa dokter meresepkannya
Fenomena yang ada pada masyarakat seringkali obat yang diminum oleh seseorang juga diminum oleh tetangga, saudara, atau temannya, dimana diagnosa penyakit belum tentu sama dengan si penderita awal (seringkali hanya kemiripan gejala-gejala penyakit/yang dirasakan saja).
Tentu saja ini tidak dibenarkan, apalagi obat yang dibagi itu adalah antibiotik, yang sekali lagi, merupakan obat keras. Antibiotik juga sebaiknya jangan disimpan untuk digunakan lagi pada penyakit yang sama di masa yang akan datang, karena seperti yang diulas di atas, bisa jadi gejala yang dirasakan sama dengan penyakit sebelumnya tapi belum tentu membutuhkan antibiotik.
Selain itu, dokter biasanya meresepkan antibiotik untuk jangka waktu 3-7 hari dan harus dihabiskan, sehingga sebaiknya tidak disisakan/disimpan. Jangan pernah juga memaksa dokter untuk meresepkan antibiotik, karena bila kita minum antibiotik, padahal sedang terkena infeksi virus, maka bukannya menyembuhkan tapi justru akan membuat kita menjadi lebih parah.
5. Resistensi antibiotik
Penggunaan antibiotik yang berlebihan dapat menyebabkan resistensi antibiotik yang merupakan masalah kesehatan yang serius, dimana bakteri berubah menjadi kebal terhadap antibiotik, sehingga kelak bila kita terinfeksi bakteri yang sama, maka bisa jadi tidak ada antibiotik lagi yang bisa membunuhnya.
Jadi bijaksanalah dalam menggunakan antibiotik, gunakanlah sesuai dengan tujuannya, yaitu infeksi yang disebabkan oleh bakteri.
Situs informasi dan edukasi Indonesia yang khusus menyajikan konten menarik dan segar seputar kedokteran, farmasi, dan kesehatan masyarakat.